Que el nuevo coronavirus transite el camino hacia la endemicidad no se debe a que la pandemia haya evolucionado en el tiempo y éste, con su sólo transcurrir, haya domado al virus atenuando su gravedad para que nosotros regresemos a la vieja normalidad. Efectivamente, lo más probable es que las nuevas variantes que puedan surgir sean más transmisibles y a la vez menos patogénicas. Pero esto no implica una predestinación a que tal cosa ocurra.
Esta predeterminación es especialmente cuestionable en aquellos virus, como el nuevo coronavirus, cuya mayor parte de la transmisión ocurre antes de que el germen cause enfermedad grave, incluso antes de que se inicien los síntomas. Es decir, hasta cierto punto, la aparición de ómicron, más transmisible pero menos patogénico que delta, podría considerarse una suerte para nosotros porque no estaba escrito que necesariamente tuviera que ocurrir así. De hecho, hay estudios que muestran que la variante delta era más patogénica que su precedente alfa (aquí) y, una vez hospitalizado, la evolución del paciente infectado por delta también era peor que en las variantes previas (aquí).
Por lo tanto, afirmar ahora, en el estadio actual de la pandemia, que el nuevo coronavirus será endémico es prácticamente una obviedad. De hecho, algunos ya lo tenían claro desde el primer minuto del plan de vacunación en enero del año pasado (aquí y aquí). Pero al decir que el virus se volverá endémico, decimos bien poco sobre cuánto tiempo precisará para llegar a dicha situación, cuánta será la morbi-mortalidad desde ahora hasta entonces y, sobre todo, qué carga de morbi-mortalidad soportará en la fase de endemia la población más vulnerable a la infección (aquí). Y dado que el nuevo coronavirus será endémico, el mantenimiento de la inmunidad en la población ha de depender más de la presencia endémica del virus que de la vacunación universal periódica (aquí, aquí, aquí). Ya tenemos información que hace pensar que la tercera dosis (el llamado refuerzo) no protegerá contra la infección mucho más tiempo de lo que protegió la segunda dosis de la pauta inicial (aquí, aquí). Por ello, es muy probable que durante estos primero años de transición a la endemia, si no se mejoran las actuales vacunas, se recomiende un refuerzo anual en población de riesgo (aquí), como se hace con la gripe, y que podría empezar este mismo otoño (aquí, aquí).
Pero hablar de “gripalización” y utilizar la palabra endemia como excusa para no hacer prácticamente nada es una muy mala idea. Esta actitud, entre indolente y negligente, defiende la errónea idea de que los virus siempre y sin excepción evolucionan con el sólo transcurrir del tiempo para volverse más benignos. Si fuera así, la gripe cada año transcurrido sería más leve y no ocurre así. En otras palabras, una enfermedad puede ser endémica, generalizada y mortal (aquí). La cuestión, pues, no es tan simple. El virus circulante puede dar lugar a nuevas variantes y es posible –quizá improbable, pero posible– que pueda surgir una variante tan o más transmisible que ómicron pero más patogénica. Por lo tanto, tenemos que hacer más cosas que “aprender” a vivir con el virus. Una covid19 ya definitivamente endémica no necesariamente será inofensiva. Menos inofensiva será en la fase de transición de pandemia a endemia que estamos ahora iniciando y durante la que todavía veremos más de una ola.
Confiemos en nuestro sistema inmunitario
La presentación explosiva de ómicron ha evidenciado que ni la inmunidad derivada de la vacunación ni la inducida por la infección previa bloquean suficientemente ni la transmisión ni la re-infección respectivamente, aunque sí protegen ambas contra la enfermedad grave, la hospitalización y la muerte (aquí, aquí). La protección contra la infección se reduce mucho pocos meses después de una tercera dosis (1º refuerzo) en el contexto de ómicron pero, afortunadamente, se se sigue manteniendo la protección contra la enfermedad grave (aquí, aquí). En Israel han podido evaluar ya la efectividad de la cuarta dosis (2º refuerzo) en trabajadores sanitarios y comprueban que, como la tercera, es sumamente inmunógena pues restaura, supera incluso, el nivel máximo de anticuerpos alcanzado tras la tercera dosis, pero la efectividad en prevenir la infección se reduce muy rápidamente al 30-11%, según vacuna, durante el primer mes de seguimiento (aquí). Pese a ello, los datos del mundo real nos muestran que la primovacunación (dos dosis) sigue siendo muy efectiva, algo más si se añade la tercera dosis, en la prevención de la enfermedad grave, hospitalización y muerte ante ómicron (aquí, aquí, aquí). Esto significa que la inmunidad que previene la gravedad decae, si lo hace, más lentamente que la inmunidad que previene la infección (el contagio). Lo que pone el foco en el papel protector presumiblemente relevante de la inmunidad celular de memoria (aquí, aquí, aquí) que incluso se desarrolla eficazmente en personas mayores no vacunadas tras covid19 previo (aquí).
Conocemos
la persistencia de la inmunidad celular de memoria en pacientes con
infección por los cuatro coronavirus catarrales endémicos (aquí),
inmunidad que, de forma cruzada, puede proteger frente a la infección a contactos estrechos domésticos de pacientes con
covid19 (aquí). Se sospecha, por tanto, que la inmunidad celular de memoria protegería frente a la enfermedad grave y la muerte más que el mantenimiento de un nivel determinado de anticuerpos (aquí, aquí). La conclusión es clara, sin vacunas esterilizantes y una vez superada la pauta vacunal completa en más del 90% de la población diana, el camino de salida nos lo señala la inmunidad de memoria celular y humoral derivadas tanto de la infección natural como de la vacunación (aquí). La inmunidad celular (inducida por la vacuna o por infección previa) mantiene prácticamente intacta su potencial eficacia coadyuvante en la reducción de la gravedad clínica tras una primoinfección (o reinfección) por las principales variantes del nuevo coronavirus, incluida ómicron (aquí, aquí, aquí, aquí, aquí, aquí, aquí, aquí), lo que sugiere que la continua sucesión de variantes no se ha asociado, en el ámbito poblacional, con un mayor escape viral a la actuación de las células T. Algo similar ocurre con la inmunidad humoral de memoria mediada por células B que, en sujetos con infección previa por SARS-CoV-2 no vacunados o vacunados antes o después de dicha infección, responden con anticuerpos neutralizantes ante un nuevo contacto con el virus, incluida la variante ómicron (aquí). Por otro lado, la tercera dosis (el llamado refuerzo) tras la primovacunación suele producir un incremento del nivel de anticuerpos considerablemente superior al nivel alcanzado tras la segunda dosis de la pauta vacunal inicial, lo que se atribuye a la presencia de células B de memoria que generan una respuesta anamnésica de anticuerpos neutralizantes efectivos incluso ante ómicrón (aquí, aquí, aquí). Dentro de la inmunidad de memoria, los expertos apuestan más por la celular que por la humoral, especialmente por su mayor duración (aquí, aquí).
Como ejemplos de la duración de la inmunidad (celular y humoral) de memoria tenemos los dos siguientes. Se ha demostrado que pacientes supervivientes del SARS –enfermedad causada por el SARS-CoV-1– poseen células T de memoria de larga duración reactivas a la proteína N de este virus 17 años después del brote de SARS en 2003; células T que también mostraron una fuerte reactividad cruzada con la proteína N del SARS-CoV-2 (aquí). También se ha demostrado que supervivientes a la gripe pandémica de 1918 poseían en 2008 (90 años después) anticuerpos neutralizantes altamente funcionales contra este virus singularmente virulento y que, por lo tanto, los seres humanos pueden mantener células B de memoria circulantes contra los virus durante muchas décadas después de la exposición, hasta bien entrada la décima década de la vida (aquí). Pero, además de confiar en la inmunitaria providencia, debemos hacer algo más.
Además de confiar en el sistema inmunitario, ¿qué más hacemos?
Primero, debemos abandonar la indolente equiparación entre “gripalización” e inacción. Segundo, debemos mejorar los datos y su transparencia para una investigación epidemiológica de calidad. En tercer lugar, debemos distinguir entre ingreso hospitalario por covid19 del covid incidental. Cuarto, debemos reducir la incertidumbre acerca de los niveles reales de enfermedad y muerte que produce la actual variante ómicron. Quinto, la efectividad vacunal en la reducción de enfermedad grave, ingreso hospitalario y muerte hay que estudiarlo y presentarlo según exista o no antecedente de infección previa. Sexto, debemos hacer un estudio de seroprevalencia de base poblacional para no seguir conduciendo mirando únicamente por el retrovisor. Séptimo, debemos dejar de tratar a los niños en la escuela como si fueran bombas víricas. Octavo, debemos invertir en mejorar las vacunas para que protejan frente a una gama más amplia de variantes y que, además de reducir la gravedad clínica y la muerte, reduzcan la transmisión viral. Noveno, debemos desarrollar sistemas que sirvan para reducir la circulación del virus en lugares cerrados mediante ventilación y filtración del aire. Por último, y no menos importante, debemos reforzar nuestra sanidad pública, en especial nuestra atención primaria.
1. Gripalización ≠ inacción
Probablemente, durante los próximos años hasta su definitiva endemización el nuevo coronavirus será “la nueva gripe” y cursará por brotes u olas epidémicas, al menos, durante los inviernos. El haragán dirá: como el virus pasará a ser “la nueva gripe”, basta que hagamos con él lo mismo que hacíamos hasta ahora con la gripe: vigilancia al estilo gripal, contar casos, estimar muertos, publicarlo y poco más. Y ese es el problema, hacer como hacemos con la gripe. Si sólo hacemos esto no iremos bien. ¿Por qué? Pues porque el virus no es todavía endémico y, por tanto, su dinámica será bastante imprevisible como ha sido hasta ahora, aunque cada vez menos. ¿Predijo alguien la mera aparición de la ola veraniega de 2021? ¿Predijo alguien el brutal tamaño de esta sexta ola invernal de la que estamos ahora saliendo? ¿Es probable que tengamos otra ola este próximo julio ligada al incremento de la movilidad e interacción social asociadas al final del curso académico, al inicio vacacional y a festividades locales varias? ¿Es probable que se inicie el próximo diciembre, en Navidad y Reyes, una ola similar a esta sexta ola aunque no sea tan enorme? La respuesta a ambas preguntas es sí. Y es sí por mucho que el virus se esté endemizando. Y es sí porque todavía hay muchos millones de españoles que no han tenido contacto natural con el virus. Habrá que decidir, entonces, qué hacer y qué no hacer, prepararnos para ello y no esperar a que ocurra, decidiendo entonces a toda prisa porque “no se podía saber”. No, no, no... ya son dos años y ya "se puede saber". Y especialmente hay que tenerlo en cuenta porque ambos son periodos vacacionales, y el sistema afrontará dichas olas mermado de efectivos, como ocurrió el pasado julio y durante las pasadas navidades. Si no hacemos nada más que lo que hacemos todos los años con la gripe –es decir, nada–, se volverá a repetir.
2. Gripalización ≠ apagón de datos
La "gripalización" no puede significar la ausencia de datos que permitan de forma transparente una investigación epidemiológica de calidad para navegar la salida pandémica sin ir a la deriva (aquí). Tres ejemplos ahora cruciales: a) discernir entre el ingreso hospitalario real por del incidental, b) determinar la auténtica patogenicidad de ómicron en el mundo real, y c) conocer los riesgos de enfermedad grave, ingreso y muerte según el estado vacunal y el antecedente de infección previa por SARS-CoV-2.
3. Discernir entre ingreso por covid19 y el "covid incidental"
La inmensa mayor parte de los casos de ómicron cursan con un cuadro similar a un catarro de vías altas. Pero es que, además, sabemos que muchos casos, más que en las anteriores variantes, cursan de modo asintomático (aquí). Además, esta sexta ola ha sido tan importante en número de casos que muchos han sido diagnosticados casualmente en el hospital, incluso asintomáticos, al ingresar por otra causa pues a todos se les hace una PCR al ingreso. Es lo que se conoce como “covid19 incidente” que ha podido significar entre el 15 y el 30% de los casos ingresados en los hospitales (aquí, aquí, aquí). En un estudio estadounidense el "covid incidente" se estimó en el 26% entre marzo de 2020 y agosto de 2021 (aquí). Es probable con la ola ómicron estos porcentajes se igualen o superen. El consejero de madrileño de sanidad ofrece una cifra del 41% para la Comunidad de Madrid (aquí).
En Reino Unido ya son más los pacientes CON COVID que ingresan por otro motivo,pero PCR positiva en el protocolo de ingreso, que los POR COVID.En @ComunidadMadrid en la última semana los pacientes CON COVID suben al 41% https://t.co/uQxKVxtDfB
— AntonioZapatero (@ZapateroAntonio) February 6, 2022
4. Niveles probables de enfermedad y muerte con ómicron
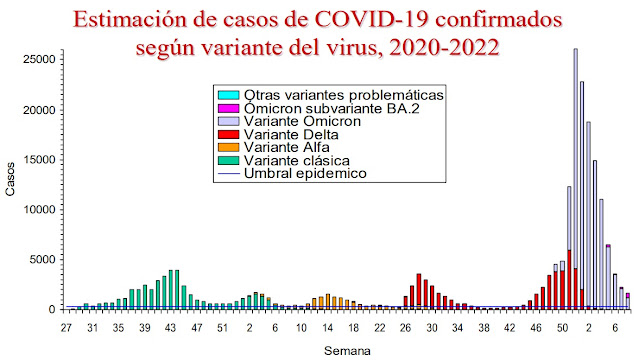
Por otra parte, esta sexta ola en España empezó siendo mayoritariamente delta y a continuación se añadió la aparición explosiva de ómicron que terminó dominándola. La siguiente figura muestra la evolución de los casos en Navarra según variantes desde la 27 semana epidemiológica de 2020 hasta el pasado 27 de febrero (aquí).
Necesitamos pues, discernir claramente los casos que, en esta sexta ola, precisaron ingreso en planta, en UCI y fallecieron según la variante responsable de los mismos, delta u ómicron. Por ejemplo, en Portugal se comparó el riesgo de enfermedad grave entre pacientes diagnosticados entre el 1 y el 29 del pasado diciembre según fueran delta (n=9.397) u ómicron (n=6.581), ajustando por factores pronósticos (sexo, edad, infección previa y estado de vacunación) (aquí). Fueron hospitalizados el 1,6% del grupo delta y el 0,2% del grupo ómicron. Se notificaron un total de 26 fallecidos, todos en pacientes con infección delta. La duración del ingreso hospitalario para los pacientes ómicron fue 4 días menor que para los pacientes delta, ajustando también por factores de confusión.
5. Efectividad vacunal según antecedente de covid19 previo
También convendría conocer el riesgo de ingreso en planta, en UCI y de fallecimiento según estado vacunal y antecedente de infección previa por SARS-CoV-2, ajustando todo ello por factores pronósticos (al menos, sexo, edad, y comorbilidad más importante). Con una prevalencia creciente de inmunidad natural entre la población, su efecto protector no puede ser usurpado por las vacunas (aquí), por lo que el efecto protector vacunal en los sujetos vacunados ha de estudiarse y presentarse según éstos hayan tenido o no infección previa, sintomática o no, por el nuevo coronavirus..
6. Estudio de seroprevalencia
Es muy probable que los casos oficialmente notificados en España sean menos de la mitad de los que realmente han habido, especialmente en niños y adolescentes. Sabemos que los casos ed ingresos de hoy son los contagios de hace unas semanas. Pronosticar el curso de la pandemia exige estimaciones fiables de los niveles pasados y actuales de infección. ¿Se puede conducir mirando únicamente al retrovisor? Necesitamos saber en qué punto de la transición pandemia-endemia nos encontramos. Por ello, la realización de un estudio de seroprevalencia de base poblacional (aquí) al terminar esta sexta ola es imprescindible para acercarnos a la realidad pandémica en nuestro país pues, además, la inmunidad natural ha de ser menos ignorada y cobrar mayor protagonismo en las políticas sanitarias actuales y futuras (aquí).
7. Dejar de tratar a los niños en la escuela como si fueran bombas víricas
Los niños no son los principales responsables del mantenimiento de la circulación viral, ni los culpables de que no hayamos "vencido" al virus, ni se comportan como "bombas víricas" aniquiladoras de abuelos y padres, Ahora mismo, la escuela es el ámbito donde perduran las medidas más restrictivas y donde se practican pruebas y restricciones ante situaciones en las que no se practican en otros ámbitos laborales, incluido el sanitario (aquí), cuando la transmisión en la escuela y en el hogar se potencian entre ellas (aquí). La escuela es el principal ámbito en donde es imprescindible conocer la seroprevalencia de infección. Por ejemplo, datos recientes del Instituto Nacional de Estadística del Reino Unido revelan que los niños entre 8-11 años, cuya vacunación está previsto que empiece el próximo de abril (aquí), tenían a primeros del pasado mes de febrero una tasa de anticuerpos contra el SARS-CoV-2 del 82% en Inglaterra, del 80% en Gales, del 72% en Irlanda del Norte y del 82% en Escocia (aquí). Con esta tasa de inmunidad natural presente en estos niños todavía no vacunados es difícil justificar su vacunación cuando, además, sabemos que los niños, tras la infección, muestran una seroconversión sostenida al menos hasta nueve meses después, con unas concentraciones de anticuerpos séricos que superan las de los adultos (aquí).
8. Mejorar las vacunas
Si algo ha dejado meridianamente claro esta sexta ola es que la vacunación masiva no detiene la transmisión comunitaria del virus. Igual que los sujetos no vacunados, los vacunados se contagian y contagian, entre sí, a los no vacunados y de los no vacunados. Esto ya ocurría con delta (aquí y aquí) pero ómicron se lo ha hecho ver al más obstinado defensor del vacúnate para “proteger a los demás”. Por lo tanto, necesitamos mejorar las vacunas para que protejan contra una gama más amplia de variantes y que, además de reducir la gravedad clínica y la muerte, reduzcan la transmisión viral, los contagios. Y todo ello a un precio aceptable para su utilización mundial.
9. Mejorar la calidad del aire en recintos cerrados
En especial, debemos investigar en mecanismos de renovación y filtrado del aire en recintos cerrados (aquí, aquí) incluso con ayudas públicas para su investigación, desarrollo e implantación. Respecto a esto último, poco se ha hecho incluso en países ricos (aquí). Es crucial mejorar la calidad del aire y reducir de manera efectiva la transmisión en la escuela (aquí). Y también, por motivos obvios, en los centros sanitarios y, sobre todo, en las residencias de ancianos en donde tenemos pruebas de la presencia del SARS-CoV-2 en el aire de estas instalaciones donde viven personas de muy alto riesgo (aquí).
10. Reforzar nuestra sanidad pública
Los políticos han visto siempre la sanidad pública como un gasto, no como una inversión. Una sanidad pública mejor dotada y no esquilmada por los recortes realizados durante los peores años de la crisis iniciada en 2008 podría haber respondido mejor a las tensiones derivadas de la crisis pandémica, especialmente en el ámbito de la atención primaria, muy malherida tras la crisis económica de 2008 y rematada por la pandemia. Para ello, se necesita inversión multimillonaria en la atención primaria (en tecnología, en ladrillo y en personal), rediseño del modelo, introducción de nuevos perfiles profesionales, cambios de actitud, respeto a los atributos nucleares de la atención primaria de salud (especialmente la longitudinalidad) y, sobre todo, mayor autonomía de sus profesionales con rendición de cuentas (aquí).
Beneficios más allá del nuevo coronavirus
Probablemente, la investigación y actuación en estos ámbitos no sólo contribuya a reducir la morbi-mortalidad por el nuevo coronavirus sino también la producida por el resto de virus respiratorios. No hay que olvidar que la contribución a la muerte de la gripe y otros virus respiratorios no es despreciable y, muy probablemente, esté infraestimada (aquí y aquí). Por ejemplo, si mediante determinados dispositivos reducimos la presencia del nuevo coronavirus en el aire de recintos cerrados (restauración, aulas, centros comerciales, lugares de trabajo, centros sanitarios y sociosanitarios, etc.) también reduciremos la presencia de otros virus respiratorios. Si mejoramos las vacunas con nuevos productos que reduzcan la transmisión viral quizá se pueda plantear el diseño de similares vacunas para otros virus respiratorios como el de la gripe y el VRS.
Conclusión: del "no se podía saber" al "ya se puede ir sabiendo"
Como vemos, endemización no es sinónimo de inacción. Aquellos que piensan que la pandemia se cierra de un día para otro decretando su endemia y “gripalizando” la covid19, es decir, actuando sobre la covid19 como hasta ahora hemos actuado sobre la gripe, están muy equivocados.
Volveremos a la normalidad epidemiológica y el nuevo coronavirus se habrá endemizado por completo cuando la gripe domine de nuevo los casos de infecciones respiratorias en el invierno. Al final de ese proceso de endemización, lo más probable es que la covid19 endémica surja en los inviernos de forma coincidente con otras infecciones por virus respiratorios de alta morbi-mortalidad, como el de la gripe y el VRS (aquí). Pero mientras ese final endémico llega, es muy probable que el nuevo coronavirus se convierta en la “nueva gripe” en los próximos inviernos. Todo depende de la población susceptible que, con ómicron, va más allá de los no vacunados y no todavía contagiados.
Si de ahora en adelante, el sistema sanitario (urgencias y centros de salud) sigue colapsándose durante esas 8-10 semanas invernales, como pasaba con la gripe (aquí) y acaba de pasar con esta sexta ola, no habremos aprendido absolutamente nada de todo lo ocurrido y todo el sufrimiento habrá sido en balde. No puede ser que sigamos viendo como una cosa "normal" que urgencias y centros de salud se colapsen durante esas 8-10 semanas invernales. Y todavía menos "normal" que se colapse las primeras semanas del verano con las presumibles olas que vayan a ocurrir entonces. ¿Es eso "gripalizar" la covid19? Se puede aceptar que "no se podía saber" que en julio de 2021 íbamos a tener una ola importante. Se puede aceptar que "no se podía saber" que el pasado diciembre se iniciaría una ola gigantesca. Pero ya está, ya no más: a partir de ahora, "ya se puede ir sabiendo".
Con José Ramón Loayssa en una versión para Diario 16 titulada "Covid19 endémico: ¿Cómo la gripe o todo lo contrario?" (aquí)
Entrevista de Joan Carles March a Joan Ramón Laporte


Gracias por el estupendo resumen, Juan... Ojalá te hagan caso...
ResponderEliminardel "no se podía saber"...
ResponderEliminar...al "ya se puede ir sabiendo"...
... lo que más pronto que tarde se “olvidará”.
Y vuelta’mpezar:
La “nueva” anormalidad de siempre.
Jalá no, q’icir.